Содержание
- 1 Причины
- 2 Классификация
- 3 Симптомы
- 4 Осложнения
- 5 Диагностика
- 6 Лечение
- 6.1 Ортопедическая коррекция
- 6.2 Медикаментозная терапия
- 6.3 ЛФК и мануальная терапия
- 6.4 Оперативное лечение
- 7 Профилактика
Чаще всего заболеваниями позвоночника и суставов страдают пожилые люди, в этом виноваты дегенеративные изменения опорно-двигательного аппарата. Однако некоторые заболевания детского и юношеского возраста способны приводить к тяжелой ортопедической патологии, которая приводит к инвалидности.
Болезнь Шейермана-Мау – особое заболевание тканей позвоночника, оно приводит к искривлению спины еще в момент его роста и развития. В результате образующийся горб сохраняется на всю оставшуюся жизнь.
Причины
Болезнь позвоночника Шейермана-Мау относится к числу довольно редких заболеваний. Причины и механизмы, вызывающие патологию до конца не выяснены. Предполагают влияние следующих условий:
- Наследственная предрасположенность – выявлено, что в семьях, где имелись случаи данной патологии, увеличивается вероятность возникновения новых случаев болезнь.
- Нарушение роста и развития опорно-двигательного аппарата. В результате неблагоприятных факторов происходит некроз замыкательной пластинки позвонков, кости развиваются неправильно и имеют вид треугольника. В результате нарастает искривление.
- Кальцификация (отложение солей) в области связочного аппарата позвоночника – сначала развивается как компенсаторный механизм, а в дальнейшем приводит к натяжению связки и усугублению состояния.
Провоцирующими факторами могут быть:
- Вредные привычки, интоксикация, прием медикаментов беременной во время вынашивания ребенка.
- Неправильная поза ребенка во время занятий.
- Авитаминозы, рахит, дефицит микроэлементов, нерациональное питание.
- Сниженная масса тела и дефицит мышечной ткани, которая не способна удержать позвоночник в правильной форме.
Знание факторов риска патологии позволяет разрабатывать меры профилактики. Болезнь Шейермана можно предотвратить, но для этого требуется серьезно изменить образ жизни ребенка.
Классификация
Чтобы правильно лечить болезнь Шейермана врач должен установить особенности заболевания у конкретного пациента. Для этого все многочисленные случаи болезни сводятся к классификации, которая учитывает стадию и рентгенологическую форму.
Стадия заболевания устанавливается по преобладающей клинической картине:
- Латентная, ортопедическая стадия – от момента появления первых симптомов проходит не более 15 лет. На этом этапе имеются признаки искривления, ортопедические нарушения. Субъективные симптомы, как правило, отсутствуют, боли пациента не беспокоят.
- Ранняя стадия – до 20 лет от начала болезни. В этом периоде наблюдаются субъективные симптомы болезни. Основной жалобой считается боль в области поврежденного отдела позвоночника.
- Поздняя фаза – более 20 лет от первых симптомов. В этой стадии уже нередко имеются осложнения и серьезные ортопедические деформации. Выраженное искривление вызывает корешковый синдром и формирование межпозвонковых грыж.
Клинически довольно сложно определить точный уровень поражения спины. Поэтому для полноценной диагностики используется рентгенологическая классификация:
- Грудная форма – болезнь затрагивает средний и нижний уровни грудного отдела позвоночника.
- Пояснично-грудная форма – патологический процесс находится несколько ниже – в области нижних грудных и верхних поясничных позвонков.
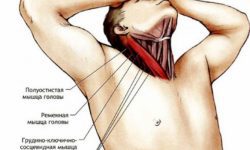
Шейный отдел спины никогда не вовлекается в процесс, поэтому поражение на этом уровне позволяет достоверно исключить диагноз.
Симптомы
Учитывая анамнез и наличие факторов риска уже можно предположить диагноз, но для этого нужно обратить особое внимание на клиническую картину болезни. В большинстве случаев она довольно типичная:
- Формирование искривления позвоночника в грудном отделе выпуклостью назад – чрезмерный наклон верхней половины скелета. Это состояние носит название патологического кифоза. Грудной отдел спины постепенно приобретает форму горба.
- Из-за нарушения взаимоотношений между позвонками формируются вторичные артрозы межпозвонковых соединений. Рефлекторный мышечный спазм и артрозы приводят к формированию тугоподвижности, скованности грудного отдела спины.
- На второй стадии заболевания присоединяется болевой синдром. Болезнь Шейермана приводит к боли смешанного генеза – мышечной, корешковой, воспалительной. Характер боли обычно тянущий, тупой. Усиливаются ощущения после физической нагрузки. Утром преобладает чувство скованности.
- После небольшой нагрузки возникает дискомфорт, чувство тяжести, особенно в грудном отделе позвоночника.
- На поздних стадиях появляются корешковые симптомы – прострелы боли по ходу межреберных нервов и нарушения иннервации нижней конечности. К последним относятся боли, хромота, парестезии на коже ноги.
Симптомы начинают развиваться еще в детстве, но постепенно нарастают уже к довольно взрослому возрасту. Осложнения болезнь Шейермана вызывает спустя десятилетия после своего начала.
Осложнения
Именно последствия заболевания делают его лечение и профилактику крайне актуальными. Болезнь Шейермана может вызывать такие осложнения:
- Формирование стойкого искривления позвоночника – грудной горб с наклоном туловища вперед. Образование остеофитов между позвонками и кальцификация продольных связок делают разгибание грудного отдела спины невозможным.
- Хронические боли в спине. Обычно являются результатом повреждения нервной ткани – последствия корешкового синдрома.
- Изменение формы грудной клетки, нарушение вентилирования легких, вторичные пульмональные заболевания.
- Заболевания сердечно сосудистой системы – аритмии, сердечная недостаточность.
- Атрофия мышечных волокон спины. Это состояние приводит к невозможности выполнения минимальных повседневных задач. Мышечная слабость также усугубляет течение болезни.
Лечить осложнения болезни всегда сложнее, чем профилактировать. При первых симптомах заболевания обратитесь к врачу и старайтесь предотвращать прогрессирование патологического процесса.
Диагностика
Чтобы поставить правильный диагноз врач учитывает совокупность информации о состоянии здоровья пациента. Диагностический поиск начинается со сбора полноценного анамнеза.
В ходе расспроса уточняется:
- Когда появились беспокоящие пациента симптомы, и обнаружилась деформация грудного отдела спины?
- Насколько быстро прогрессировал патологический процесс? Необходимо выявить типичную динамику развития болезни.
- Имелись ли случаи подобных симптомов в семье у близких родственников?
- Были ли высокие или часто повторяющиеся нагрузки на грудной отдел, а также травмы?
За анамнезом следует осмотр пациента:
- Обнаруживается деформация и устанавливается её степень.
- Выявляется боль, мышечное напряжение в области грудного отдела.
- Определяется, присутствуют ли явления корешкового синдрома и другой неврологический дефицит.
Дополняют исследование проведением нескольких инструментальных процедур:
- Рентгенография спины – недостаточно информативное исследование, но позволяет определить искривление и предположить причину.
- МРТ или КТ позвоночника – обнаруживаются конкретные признаки заболевания (особенно характеры треугольной формы позвонки), а также осложнения: грыжевые выпячивания, поражение нервов и сосудов.
Лечение
Перечисленные особенности заболевания, его прогрессирующее течение вынуждают серьезно подходить к вопросу лечения. Хронический характер болезни определяет длительность терапии – нередко она производится пожизненно.
Быстропрогрессирующие формы заболевания, тяжелые и осложненные случаи требуют не только комплексного консервативного подхода, но и выполнения операции.
Прежде чем выполнять оперативное вмешательство врачи постараются устранить проявления болезни следующими методиками:
- Ортопедической коррекцией.
- Применением медикаментозных средств.
- Массажем спины.
- Лечебной физкультурой.
- Мануальной терапией.
Методы физиолечения могут использоваться как вспомогательные. Среди них применяются электро- и фонофорез, магнитотерапия, УВЧ, лазерное лечение.
Не доверяйте представителям нетрадиционной медицины. Устранить ортопедическую патологию и её последствия невозможно с помощью народных средств. В ряде случаев рецепты могут оказать симптоматический эффект, но у многих вызывают осложнения и побочные действия.
Ортопедическая коррекция
Современные особенности ортопедии позволяют с минимальными затратами добиваться довольно выраженного эффекта. Это достигается использованием ортопедических изделий – бандажей и корсетов для грудопоясничного отдела.
Эти средства позволяют:
- Поддержать позвоночник и разгрузить его от чрезмерного по силе воздействия.
- Уменьшить симптомы заболевания, снять явления рефлекторного воспаления и спазма.
- Исправить искривление позвоночника – благодаря воздействию на мышцы и твердые ткани спины.
- Предотвратить травмы и осложнения в области патологического процесса.
Болезнь Шейермана хорошо поддается лечению с помощью ортопедических изделий. Однако стоит помнить, что не следует носить корсет длительное время. Его использование нужно сочетать с лечебной физкультурой для поддержания мышечной ткани спины.
Подобрать грудопоясничный корсет можно в ортопедическом салоне. Ориентируйтесь на указания врача и советы консультанта.
Медикаментозная терапия
Любой вариант использования медикаментов при болезни Шейермана предполагает только устранение симптомов. Препараты могут убрать основные проявления такого состояния, как болезнь Шейермана-Мау, лечение включает следующие средства:
- Нестероидные противовоспалительные препараты – применяются для купирования боли и рефлекторного воспаления. Незаменимы при корешковом синдроме, вызванном болезнью.
- Глюкокортикостероиды – используются в виде инъекций (блокад) только при выраженной клинической картине. Нельзя применять на постоянной основе.
- Миорелаксанты – применяются очень часто. Они помогают устранить мышечный спазм, который всегда присутствует при этом заболевании.
- Хондропротекторы – могут быть назначены для профилактики формирования грыж диска при установлении диагноза.
- Местные анестетики и раздражающие средства. Помогают ослабить или полностью убрать боль в области патологического процесса.
Можно сделать вывод, что препараты имеют второстепенную и вспомогательную роль. Чтобы предотвратить прогрессирование применяются другие методы коррекции болезни.
ЛФК и мануальная терапия
Основной способ коррекции патологического кифоза – применение лечебной физкультуры. Занятия подразумевают следующее:
- Упражнения должны быть назначены специалистом. Первые занятия лучше проходить под контролем врача ЛФК.
- Постепенно наращивается нагрузка на мышцы спины – от 20 минут в день до 2 часов, разделенных на несколько подходов.
- Обязательна утренняя разминка – зарядка. Она помогает избавиться от ощущения скованности, препятствует кальцификации связок спины.
- Хорошо воздействуют на позвоночник занятия в бассейне, велосипедный тренажер, скандинавская ходьба.
- Исключаются травмоопасные виды спорта – игровые, бег, прыжки, тяжелая атлетика.
Лечебная физкультура тренирует мышцы, развивает каркас для позвоночника, помогает удержать позвонки в правильном положении. Занятия приводят к уменьшению симптомов заболевания.
Мануальная терапия и массаж направлены на нормализацию мышечного тонуса, улучшение кровоснабжения, устранение отека. Выполняются процедуры специалистом, чтобы предотвратить нежелательные последствия.
Оперативное лечение
Довольно сложным является хирургическое лечение последствий болезни Шейермана. Обычно врач и пациент идут на операцию в тяжелых и осложненных случаях.
В ходе операции производится:
- Устранение деформаций скелета, пластика костной ткани.
- Укрепление продольной оси позвоночника. Для этого применяют остеосинтез пластинами и штифтами.
- Лечение осложнений – декомпрессия нервных корешков, пластика диска, протезирование позвоночных двигательных сегментов.
После такого лечения всем больным показан комплекс реабилитационных мероприятий:
- Временная лечебная иммобилизация.
- Лечебная физкультура.
- Массаж, физиопроцедуры.
- Трудовая реабилитация.
- Санаторное лечение.
Оперативное лечение в отличие от многих других ортопедических заболеваний не позволяет одномоментно избавиться от болезни. Предрасполагающие факторы остаются и могут вызывать рецидивы. Операция является скорее вынужденной мерой.
Чтобы предотвратить рецидивы следует соблюдать меры вторичной профилактики.
Профилактика
Первичная профилактика – предотвращение появления болезни довольно затруднительна. Эта патология возникает под влиянием наследственности, на которую повлиять довольно трудно.
Однако если возникли первые признаки патологии следует соблюдать меры вторичной профилактики. Они в ряде случаев помогают избежать прогрессирование искривления и предотвратить появление необратимых деформаций.
К профилактическим мероприятиям относят:
- Поднятие тяжести и нагрузка на грудной отдел позвоночника статического характера.
- Правильная поза при работе сидя и стоя.
- Полноценное питание в детском возрасте. Рациональная диета с содержанием животного белка, молочных продуктов, свежих овощей и фруктов.
- Постоянные и регулярные упражнения для мышц спины. Помогают поддержать мышечный корсет позвоночника.
- Периодические осмотры у ортопеда или невролога. Рентгенологический контроль состояния позвонков.
- Полноценный сон, пребывание на свежем воздухе. Помогают укрепить иммунные силы, общую резистентность, поддержать нервную систему.
- Избавление от избыточного веса. Большая масса тела увеличивает нагрузку на позвоночник.
Эти мероприятия могут показаться очевидными, однако далеко не все пациенты ими активно пользуются. Полноценная профилактика, соблюдение указаний специалиста, своевременная диагностика своего здоровья обязательно помогут справиться с болезнью.