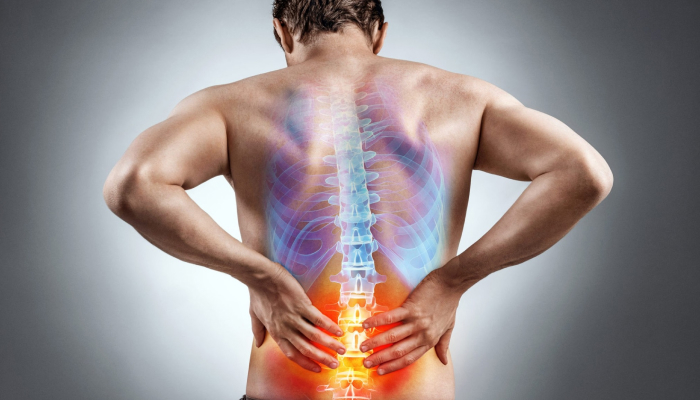
Остеохондроз позвоночника – это хроническая патология позвоночника, первопричиной которой являются дегенеративные изменения межпозвонкового диска. При прогрессировании болезни в патологический процесс также вовлекаются другие структуры позвоночного столба — тела позвонков, межпозвоночные суставы, связки и т. д.
Заболеванию подвержены люди всех возрастов. Еще недавно остеохондроз считался уделом пожилых, однако в последнее время выявляется увеличение частоты случаев этого заболевания и среди молодежи. Заболевают одинаково часто и женщины, и мужчины.
Почему возникает остеохондроз?
Для того чтобы лучше понять, что такое остеохондроз, необходимо кратко остановиться на причинах и механизме его появления.
Формирование патологических изменений при остеохондрозе позвоночника происходит медленно. От начала патологического процесса в межпозвонковом хряще и до манифестации первых симптомов остеохондроза часто проходят годы.
Причины остеохондроза
На здоровье позвоночника непосредственное влияние оказывает множество негативных факторов. Если их воздействие осуществляется в течение длительного времени, то результатом этого является появление патологических изменений в структурах позвоночника. А это способствует формированию остеохондроза.
Например, что такое остеохондроз, хорошо известно людям, ведущим малоактивный образ жизни, с избыточным весом. Чрезмерные физические нагрузки, травмы спины и шеи, некоторые соматические заболевания также могут вести к развитию этой патологии. А отягощенная наследственность и пожилой возраст являются прямыми факторами, ведущими к развитию дегенеративного поражения хрящевой ткани дисков.
Как развивается остеохондроз?
Механизм развития (или патогенез) остеохондроза все еще остается спорным и недостаточно изученным. Наиболее вероятно, что это заболевание формируется на основе обменных нарушений, возникающих в структурах позвоночного столба.
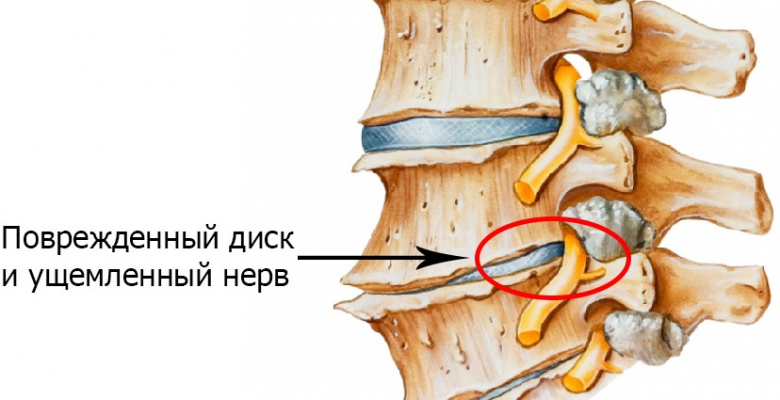
При влиянии неблагоприятных факторов происходят часто необратимые изменения хрящевой ткани межпозвонкового диска, с последующим постепенным его разрушением (или деструкцией).
Патологический процесс затем распространяется также на костную ткань позвонка с развитием его деформации и необратимых изменений окружающих структур.
Появление подобных видоизменений в межпозвонковом диске прямо зависит от его анатомических нюансов:
- Хрящевая ткань не имеет своей системы кровоснабжения. Ее питание обеспечивает костная ткань соседних позвонков. Поэтому при нарушениях кровообращения в результате недостаточной или, наоборот, избыточной физической нагрузке на позвоночник страдает и питание хряща.
- Также в хряще отсутствуют и нервные волокна. Следовательно, при функциональной перегрузке межпозвонкового диска передача нервного импульса, запускающего активацию метаболизма, будет несвоевременна.
- Способность к самовосстановлению (регенерации) хрящевой ткани межпозвонкового диска замедлена вследствие ее структурных особенностей.
Также имеются и иные факторы, которые явно способствуют развитию дегенеративных процессов в хрящевой ткани межпозвонковых дисков и формированию остеохондроза.
Этапность патологических изменений
На основании современных данных о патогенезе этой патологии, можно условно выделить несколько стадий дегенеративного процесса в межпозвонковом диске. Этапы остеохондроза позвоночника:
- Начальный. Хрящевая ткань диска подвергается структурным изменениям при механических воздействиях – возникает ее дисфункция. Характерно появление на поверхности диска трещин, различных по размерам и глубине. Впоследствии эти трещины трансформируются в выпячивания (грыжи).
- Промежуточный. Характеризуется появлением нестабильности пораженной области позвоночного столба вследствие патологической подвижности позвонков. При этом нарушается одна из основных функций позвоночника – защитная. Нервные и сосудистые стволы, которые проходят в его костных каналах, становятся уязвимыми. Развивается яркая клиническая симптоматика заболевания.
- Конечный. Происходит замена пораженной хрящевой ткани более грубой и плотной фиброзной. При этом исчезают межпозвонковые грыжи. А на смену патологической подвижности позвонков приходит резкое ограничение их подвижности. Часто возникает сужение позвоночного канала с развитием проявлений сдавления сегментов спинного мозга.
Следовательно, для каждой стадии болезни характерно наличие своих, специфических симптомов, что, несомненно, играет ключевую роль в выборе методов лечения остеохондроза.
Клинические проявления
Признаки остеохондроза позвоночника появляются по мере изменений в костной ткани позвонков. Больной достаточно длительное время может не предъявлять никаких жалоб. Болезнь характеризуется хроническим течением, при этом фазы обострения и ремиссий сменяют друг друга.
Часто обострение остеохондроза возникает при влиянии провоцирующих факторов: физическое перенапряжение, переохлаждение, длительное нахождение в неудобной позе, к примеру, во сне или при работе и т. п.
Существует множество симптомов этого заболевания, которые зависят от локализации патологического процесса и выраженности структурных изменений хрящевой и костной ткани. Все эти симптомы можно сгруппировать в несколько синдромов. Довольно часто они комбинируются.
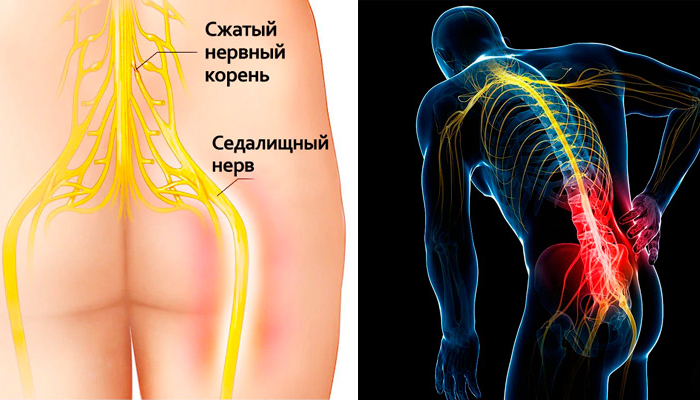
Корешковый синдром
Встречается практически у всех больных с остеохондрозом позвоночника. В возникновении этого синдрома играет роль сдавление (компрессия) патологически измененными структурами позвоночника корешков спинномозговых нервов.
Основным признаком корешкового синдрома является боль, которая в значительном числе случаев способна к распространению (иррадиации) по ходу иннервации соответствующего корешка. Характерно иррадиирование боли на протяжении сверху вниз. Например, при поражении поясничного отдела – болит ягодица и отдает в ногу.
Интенсивность боли увеличивается при поворотах туловища или шеи, физической нагрузке. Болевые ощущения характеризуются, как режущие, тянущие, пекущие.
Также, наряду с болевым синдромом, в пораженной области часто развиваются симптомы нарушения чувствительности по типу ее увеличения (гиперестезия), а также наблюдается расстройства чувствительности, онемения.
ли болезнь прогрессирует, и причина компрессии не ликвидирована, то гиперестезия сменяется гипостезией (снижением чувствительности), которая часто сопровождается симптомами выпадения функций пораженного спинномозгового корешка.
Спинальный синдром
Такой синдром развивается в результате компрессии спинного мозга. Наиболее часто причиной такого сдавления является межпозвоночная грыжа.
Появляется нарастающее уменьшение чувствительности, реакции на температурные и болевые раздражители. Развивается прогрессирующая мышечная слабость как в конечностях, так и туловища. Нередко формируются паретические или паралитические симптомы.
Вегетативно-сосудистый синдром
Этот синдром чаще всего развивается при шейной и шейно-грудной локализации остеохондроза позвоночника.
Причиной возникновения сосудистых нарушений при остеохондрозе является рефлекторный спазм или механическое сдавление крупных сосудов, проходящих в костных каналах позвоночника. При этом могут развиваться различные симптомы, напоминающие ишемическое нарушение кровообращения головного мозга или магистральных артерий конечностей. Это часто служит причиной диагностических ошибок.
Помимо этого, нередко развиваются различные вегетативные нарушения. Наиболее ярко они проявляются у женщин (эмоциональная лабильность, расстройства сна, нарушения менструального цикла и т. д.).
Висцеральный синдром
Характеризуется возникновением болей в проекции сердца, органов желудочно-кишечного тракта и т. д. Часто такие больные долго и абсолютно безуспешно лечатся по поводу каких-либо соматических заболеваний.
Например, при поражении грудного отдела могут возникать боли за грудиной, напоминающие таковые при стенокардии. Нередко при этом возникает рефлекторное ощущение сердцебиения.
Принципы диагностики
Помимо характерных симптомов, в определении болезни и постановке важную роль имеют дополнительные методы обследования – рентгенография позвоночника, компьютерная и магнитно-ядерная томография.
По показаниям проводятся другие методы, например, ЭЭГ, ЭКГ, допплерографическое сканирование сосудов и т. д.
Лечение остеохондроза
Терапия остеохондроза позвоночника заключается в комплексном подходе. При выборе той или иной методики лечения следует оценить степень поражения структур позвоночного столба, характер и выраженность клинических проявлений, а также стадию течения заболевания (обострение или ремиссия).
Большую роль в терапии остеохондроза позвоночника играют и профилактические мероприятия, направленные на уменьшение частоты обострений заболевания и сохранение структуры позвонков и межпозвоночных дисков.
Тактика при обострении
Важным условием лечения заболевания в этот период является создание покоя пораженной области позвоночника. Для этого больному назначается постельный режим с применением различных приспособлений для создания неподвижности пораженному позвоночному сегменту.
В некоторых случаях требуется госпитализация в неврологическое отделение.
Медикаментозное лечение
Для снижения интенсивности болевых ощущений при остеохондрозе назначаются различные медикаменты:
- нестероидные противовоспалительные средства (НПВС);
- анальгетические;
- миорелаксирующие препараты.
При отсутствии эффекта от их применения целесообразно назначение блокад иннервации пораженной области с применением местных анестетиков.
При шейной локализации остеохондроза часто развиваются нарушения кровообращения головного мозга. Для уменьшения таких проявлений назначаются препараты, улучшающие мозговой кровоток. Также необходимо применение симптоматических средств – купирование тошноты и рвоты, улучшение вестибулярных нарушений и т. п.
Помимо этого, целесообразно назначение витаминных препаратов (особенно, группы B), антиоксидантов и некоторых других.
Физиотерапевтические процедуры
При остеохондрозе широкое применение нашло лечение физическими факторами. Различные методы физиолечения применяются как при обострении, так и в фазу ремиссии заболевания:
- В остром периоде применяется ультрафиолетовое облучение, лечение электромагнитными полями (УВЧ), диадинамическим током и др.
- В фазу ремиссии назначается электрофорез с различными препаратами, индуктотермия, ультразвук и разнообразные виды бальнеолечения.
Тактика в фазу ремиссии
После стихания острых проявлений болезни лечение заболевания продолжается. Цель такой терапии – уменьшить частоту обострений и способствовать регенерации костной и хрящевой ткани позвоночника.
Продолжается медикаментозное лечение, назначенное при острой фазе заболевания. В этот период могут применяться хондропротекторы – средства, улучшающие состояние хряща.
Помимо физиотерапевтических методов, применяется также массаж и лечебная физкультура.
Массаж
Основное действие массажа направлено на улучшение кровообращения в пораженной области и укрепление мышечного корсета. Также профессиональное выполнение массажных движений позволяет снять спазм мышц, обычно сопровождающий эту патологию.
Именно поэтому проводить массаж должен специально подготовленный специалист, в совершенстве владеющий этим методом лечения. Неправильно или неграмотно проведенный массаж может привести к развитию осложнений или обострению заболевания.
Лечебная физкультура (ЛФК)
Дозированные и специально подобранные физические упражнения составляют основу ЛФК. Комплекс таких занятий подбирается врачом индивидуально для каждого больного. Принципом подбора упражнений ЛФК является снижение физической нагрузки на пораженную область позвоночника.
Действие лечебной физкультуры направлено на улучшение кровоснабжения и лимфоотока пораженной области, укрепление мышечной ткани.
Такие упражнения следует выполнять каждый день. Обычно вначале проводятся индивидуальные или групповые занятия с инструктором, затем больной может выполнять комплекс упражнений и самостоятельно в домашних условиях.
Профилактика обострений
Профилактические мероприятия обострений остеохондроза позвоночника направлены на устранение всех провоцирующих факторов:
- Нужно следить за правильной осанкой и позой во время длительного стояния и сидения.
- Полезно при длительном статическом напряжении (например, работе за компьютером) устраивать регулярные перерывы, во время которых выполнять разминку или комплекс упражнений, рекомендованный врачом.
- Следует избегать переохлаждений.
- Важно правильно спать при остеохондрозе, позаботиться о месте для сна – матраце и подушке. В идеале, они должны быть ортопедическими.
- Обязательным является снижение избыточной массы тела и своевременная коррекция сопутствующей соматической и эндокринной патологии.
А при появлении малейших симптомов заболевания позвоночника не следует затягивать с посещением врача. Ведь чем раньше начато лечение остеохондроза позвоночника, тем лучше его результаты.