Содержание
- 1 Общие сведения
- 2 Причины патологии
- 3 Симптомы
- 3.1 Артриты
- 3.2 Артроз
- 4 Диагностика
- 5 Лечение
- 5.1 Медикаментозная терапия
- 5.2 Физиотерапия
- 5.3 Массаж
- 5.4 Гимнастика
- 5.5 Ортопедическая коррекция
- 5.6 Операция
Поражение суставов нижних конечностей очень распространено. Независимо от возраста, многие люди в повседневной жизни сталкиваются с подобной проблемой. У кого-то болят колени, а некоторые страдают от заболеваний суставов стопы, прежде всего плюснефаланговых. Поэтому так происходит и как избавиться от неприятных ощущений – пожалуй, главные вопросы, волнующие пациентов.
Общие сведения
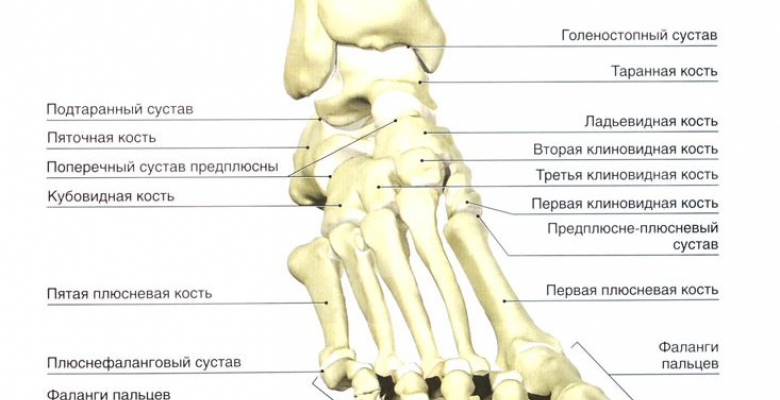
Стопа является важным элементом опорно-двигательной системы. Ее основное функциональное предназначение заключается в поддержании вертикального положения тела и обеспечении его передвижения. Этот отдел нижней конечности испытывает серьезные статические и динамические нагрузки, выдерживать которые позволяют особенности строения стопы: крепкие связки и мышцы, стабильные суставы, развитые мягкие ткани.
Плюснефаланговые суставы образованы головками плюсневых костей и проксимальных фаланг пальцев. Они имеют шаровидную форму и снаружи укреплены несколькими связками: подошвенными, коллатеральными, глубокой поперечной. В отличие от схожих суставов верхних конечностей, сочленения стопы имеют гораздо меньший объем движений: первый плюснефаланговый сгибается и разгибается соответственно на 80 и 35 градусов, в остальных же пальцах такие движения возможны на угол 40 градусов.
Для выполнения возложенных на нее функций, стопа имеет достаточно прочную и стабильную структуру.
Причины патологии
Учитывая важную роль стопы в жизни человека, ее повреждения становятся существенным препятствием для повседневной и трудовой активности. Компенсаторные возможности суставного аппарата совсем не безграничны, поэтому в условиях продолжительного воздействия неблагоприятных факторов суставы подвержены патологическим изменениям. Этому способствуют следующие факторы:
- Избыточный вес.
- Ношение неудобной обуви (на высоком каблуке).
- Плоскостопие.
- Травмы стопы.
Они приводят к повышению нагрузки на плюснефаланговые суставы и неверной биомеханике стопы. Но кроме локальных факторов, важную роль играют системные нарушения в организме, являющиеся предпосылками для развития артритов и артрозов:
- Обменно-метаболические расстройства (при подагре, сахарном диабете, остеопорозе).
- Аутоиммунные процессы (при ревматоидном артрите, красной волчанке, ревматизме).
- Инфекционное поражение дыхательной, мочеполовой системы, кишечника (при реактивных артритах).
- Возрастные изменения.
- Генетическая предрасположенность.
Поэтому проблема поражения плюснефаланговых сочленений достаточно обширна, а выяснение причины боли в стопе должно стать главным аспектом диагностических мероприятий. Учитывая индивидуальные особенности организма пациентов, требуется тщательное обследование с тем, чтобы дифференцировать воспалительные и дегенеративно-дистрофические изменения в суставах, как самые распространенные.
Плюснефаланговые суставы чаще повреждаются при сочетании локальных факторов и системных нарушений в организме.
Симптомы
Среди всех заболеваний стопы в основном встречаются артриты и артрозы. Они имеют принципиальные отличия в механизме развития: первые обусловлены воспалением, а вторые – дегенеративными и дистрофическими процессами в хряще и окружающих тканях. Клиническая картина этих заболеваний также характеризуется определенными особенностями.
Артриты
Артрит возникает при непосредственном заносе инфекции в сустав или при системных нарушениях в организме. В первом случае большое значение уделяется травматическим повреждениям, а во втором – эндокринным, обменным и иммунным факторам.
Воспаление чаще всего поражает капсулу сустава. Но есть такие артриты, при которых патологический процесс распространяется и на подлежащую кость (например, ревматоидный). Для воспалительных заболеваний характерны такие симптомы:
- Боли в покое, усиливающиеся при нагрузке.
- Отечность околосуставных тканей.
- Повышение местной температуры.
- Покраснение кожи.
Это наблюдается в случаях, когда процесс острый, а хронический артрит сопровождается не настолько яркими признаками. При этом зачастую поражаются не только плюснефаланговые суставы, но и другие сочленения, что говорит о системном характере болезни.
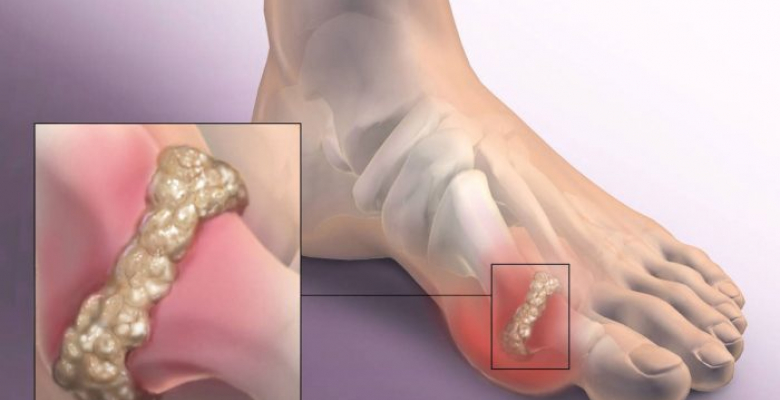
При подагрическом артрите первого плюснефалангового сустава боль возникает внезапно, чаще в ночное время и после диетических погрешностей (жирная пища, алкоголь). Из-за воспалительных изменений движения большим пальцем сильно затруднены, невозможно даже ступить на ногу. Хроническая подагра сопровождается отложением солей – уратов – в почках (нефропатия, мочекаменная болезнь) и под кожей в виде тофусов (над суставами, в области ушных раковин).
Если предполагается ревматоидный процесс, то обязательно поражаются суставы кисти, характерна утренняя скованность, а со временем появляются специфические деформации («шея лебедя», «плавники моржа», «пуговичная петля»). При реактивных артритах необходимо обращать внимание на состояние симптомы со стороны органов дыхания, глаз, кишечника и мочеполовой системы:
- Рези при мочеиспускании.
- Выделения из половых путей.
- Диарея с патологическими примесями.
- Кашель, одышка.
- Конъюнктивит.
Если болит плюснефаланговый сустав, то следует подумать о возможности артрита, обусловленного локальными или системными изменениями.
Артроз
Несколько иная ситуация возникает при артрозе 1 плюснефалангового сустава. Нарушается питание хряща, что приводит к его истончению, разволокнению и появлению трещин, из-за чего снижается эластичность и прочность. В этих условиях даже обычная нагрузка становится уже непосильной, а дистрофические изменения со временем распространяются на подлежащую кость, связки, сухожилия и мышцы. Пациентов беспокоят следующие симптомы:
- Боли в самом начале нагрузки (стартовые) и после нее (механические).
- Хруст и крепитация при ходьбе.
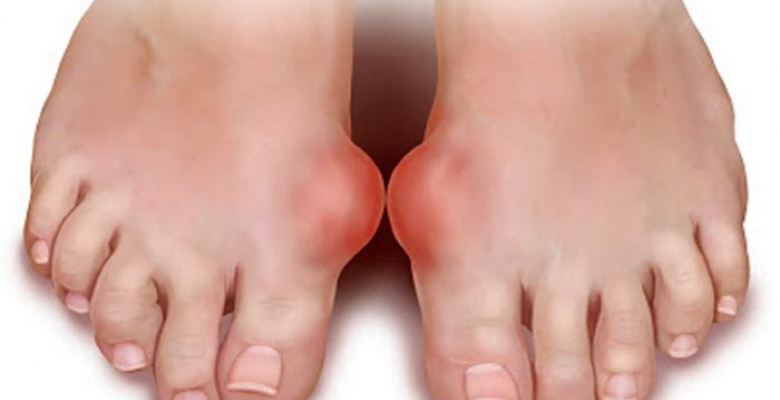
- Деформация сустава.
- Ограничение подвижности.
Многие замечают, что над суставом образовалась неприятная выпуклость или шишка, которая поначалу создает лишь эстетический дискомфорт, а затем сложности при подборе обуви и во время ходьбы. В тяжелых случаях боли становятся практически постоянными, сустав обездвиживается из-за анкилоза, и функция большого пальца стопы существенно затрудняется.
Диагностика
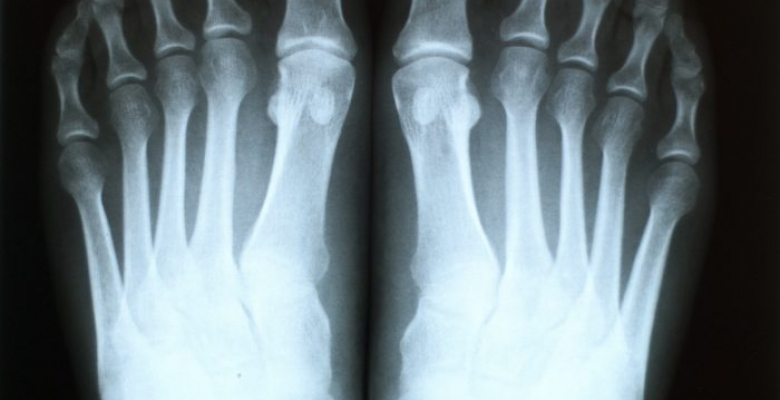
Предположить патологический процесс в суставе можно и клинически, но вот подтвердить диагноз можно лишь с помощью дополнительного обследования. Оно состоит из лабораторных и инструментальных методов, результаты которых создают наиболее полную картину заболевания. Итак, пациентам с болью в стопе показаны следующие исследования:
- Рентгенография.
- Томография (компьютерная или магнитно-резонансная).
- Общие анализы крови и мочи.
- Биохимия крови (мочевая кислота, ревмопробы, маркеры воспаления, антитела к инфекциям, глюкоза и др.).
- Анализ синовиальной жидкости.
Исходя из причины суставной патологии, может потребоваться консультация смежных специалистов: ревматолога, ортопеда-травматолога, эндокринолога, инфекциониста.
Следует как можно раньше определить происхождение симптомов, ведь от своевременной диагностики во многом зависит успех дальнейшего лечения.
Лечение
Независимо от того, сколько суставов поражено – один или несколько групп – лечить заболевание нужно комплексно. Прежде всего воздействуют на причину патологии и ее механизм развития. А устранением симптомов занимаются уже во вторую очередь. План лечебных мероприятий определяется стадией болезни, состоянием организма пациента и возможными сопутствующими проблемами.
Медикаментозная терапия

Применение лекарственных препаратов – необходимая составляющая терапии артритов и артрозов. Современные препараты обладают широким спектром позитивного влияния на различные звенья патологии, хорошей безопасностью и доказательной базой. Но и они не лишены побочных эффектов и ограничений, которые учитываются врачом при назначении медикаментозной коррекции. Исходя из причин и характера болезни, применяются такие лекарства:
- Нестероидные противовоспалительные (Ксефокам, Нимесил, Ортофен).
- Противоподагрические (Пуринол, Колхикум, Магурлит).
- Глюкокортикоиды (Метипред).
- Цитостатики (метотрексат).
- Хондропротекторы (Структум, Терафлекс).
- Витамины и микроэлементы (Кальцемин).
Локальные признаки воспаления можно также уменьшить с помощью препаратов местного действия – мази, геля, крема (Долобене, Диклак, Фастум, мази с Окопником).
Любые лекарственные средства применимы только с разрешения врача – в рекомендованной дозировке и необходимым курсом.
Физиотерапия
Кроме медикаментов, лечение воспалительных и дегенеративных заболеваний суставного аппарата не обходится без физических методов. Они позволяют активизировать кровоток, тканевую трофику и репаративные процессы (заживление) как при остром, так и хроническом процессе. Широко используют такие процедуры:
- Электро- и фонофорез (с Новокаином, Гидрокортизоном, Анальгином, Димексидом).
- Магнитотерапию.
- УВЧ-терапию.
- Лазеротерапию.
- Парафиновые и грязевые аппликации.
- Водолечение.
При гнойных инфекционных артритах следует помнить, что разогревающее воздействие нужно отложить до момента ликвидации острого воспаления. Некоторые сопутствующие состояния – кожные болезни, опухоли, сердечно-сосудистая патология – также являются ограничением для физиопроцедур.
Массаж
Среди немедикаментозных методов применяется ручное воздействие на суставы – массаж стопы. Ввиду сравнительной простоты, это средство широко используется не только в стационарах и поликлиниках, но и самостоятельно пациентами в домашних условиях. Необходимо лишь обучиться основным приемам классического массажа: поглаживанию, растиранию, разминанию, надавливанию. Курс такого лечения составляет не менее 10–15 процедур.
Гимнастика
Лечебная физкультура является крайне важным компонентом терапии заболеваний опорно-двигательного аппарата. И заболевания первого сустава стопы не обходятся без нее. Сначала применяют пассивные движения, а после полного устранения болевого синдрома можно переходить к активным упражнениям. Но и здесь нужно избегать чрезмерного давления или резких рывков, чтобы не спровоцировать возврат симптомов. В любом случае, для эффективной терапии необходимо составление индивидуальной программы занятий.
Правильно организованные занятия лечебной гимнастики создают предпосылки для восстановления двигательной функции суставов.
Ортопедическая коррекция
Артрит или артроз плюснефалангового сустава нуждается в снижении и правильном распределении нагрузки. Это достигается путем использования ортопедических приспособлений:
- Специальной обуви.
- Стелек.
- Супинаторов.
- Межпальцевых прокладок.
Немаловажным аспектом такой коррекции служит снижение веса пациента, поскольку это существенно уменьшает избыточное давление на стопу и, соответственно, улучшает ее функцию.
Операция
Если консервативные методы не приводят к желаемому результату, то рассматривается вопрос о проведении операции. В основном это необходимо в запущенных случаях, когда развиваются анкилозы при артритах или выраженные остеофиты и тугоподвижность при артрозах. Применяются такие методики:
- Резекция основания первой фаланги.
- Удаление остеофитов.
- Артродез.
- Эндопротезирование.
После операции необходима иммобилизация сустава гипсом или шиной и реабилитационные мероприятия. Для полного восстановления может потребоваться не менее 2 месяцев. Но все же лучше не запускать ситуацию и получить хороший эффект от консервативного лечения. Тогда и вернуться к активной жизни можно значительно раньше.