Содержание
- 1 Что это такое?
- 2 Виды абсцесса
- 3 Причины
- 4 Симптомы
- 5 Исход
- 6 Лечение
С таким гнойным поражением тканей, как абсцесс, приходится сталкиваться врачам различных специальностей. Болезнь поражает одинаково часто как мужчин, так и женщин. Дети болеют реже.
Абсцессы по различным причинам могут формироваться практически во всех тканях человеческого организма. А течение этой патологии нередко приводит к серьезным осложнениям. В связи с этим возникает закономерный вопрос: что такое абсцесс, и как правильно его лечить?
Что это такое?
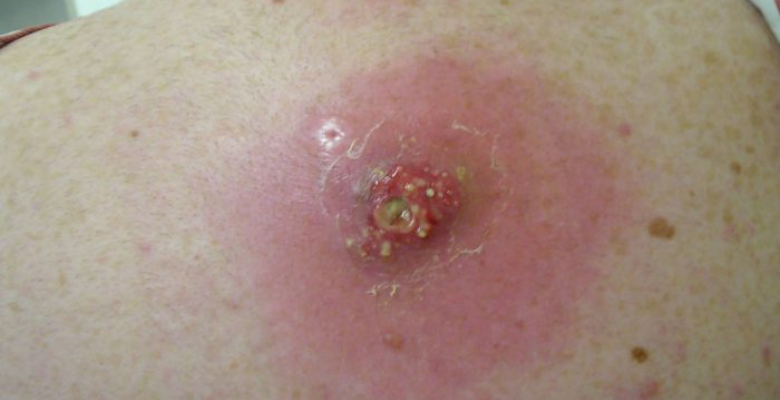
Абсцессом называют гнойное расплавление тканей, которое отграничено от здоровых участков, так называемой, пиогенной капсулой или мембраной. Такая капсула, с одной стороны, продуцирует патологический экссудат, а с другой – отграничивает гнойную полость, не давая инфекции распространяться. Этой особенностью строения абсцесс отличается от других гнойных поражений тканей, например, эмпиемы или флегмоны.
Гной представляет собой мутную жидкость различной консистенции: жидкой, вязкой или густой. Цвет его может варьировать от желто-зеленого до грязно-серого, что зависит в большей мере от причины, вызвавшей гноеобразование. В составе гнойной жидкости обнаруживаются продукты распада пораженных тканей, лейкоциты, живые или дегенерированные микроорганизмы. При выявлении причины гнойного процесса обязательно проводят микробиологическое исследование гноя.
Достаточно часто можно встретить другие названия абсцесса: апостема, нарыв, гнойник и т. д.
Виды абсцесса
Существует несколько классификаций этой патологии, в зависимости от характера течения и месторасположения патологического очага.
По времени возникновения абсцесс может быть:
- Острым.
- Подострым.
- Хроническим.
Учитывая, что гнойный процесс может формироваться практически во всех тканях организма, в практической медицине применяется классификация этого заболевания в зависимости от пораженного органа. Так, локализацией абсцесса могут быть:
- Мягкие ткани, например, мышечная или жировая.
- Червеобразный отросток – аппендикулярный абсцесс.
- Петли кишечника, брыжейка и/или сальник – межкишечный.
- Околоминдалиновая клетчатка – паратонзиллярный.
- Клетчатка задней стенки глотки – заглоточный.
- Легочная ткань.
- Поддиафрагмальное пространство.
- Печеночная паренхима.
- Ткань головного мозга и т. д.
Наиболее часто встречается гнойное поражение мягких тканей – дермы и подкожной жировой клетчатки.
Отдельно выделяют так называемый холодный абсцесс, при котором образование гнойника не сопровождается характерными симптомами воспаления. Такие патологические процессы чаще образуются при туберкулезе или актиномикозе костей, сифилисе, остеомиелите, хроническом гнойном лимфадените и некоторых других заболеваниях. Они могут самостоятельно исчезать (регрессировать) или «перемещаться» в пределах соседних органов, образуя «натечные» абсцессы. Выход таких образований на поверхность тела или в полые органы обычно сопровождается формированием долго незаживающих свищей.
Причины
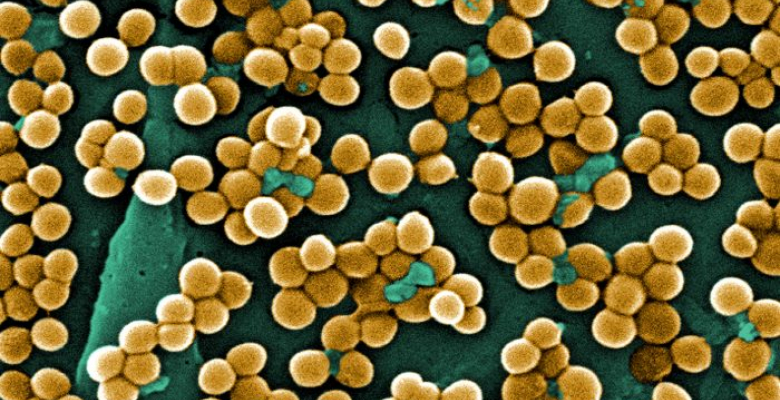
В большинстве случаев причинами возникновения абсцесса являются различные инфекционные агенты, обладающие гноеродными свойствами. К ним относятся:
- Стафилококки – самая частая причина гнойного поражения тканей.
- Стрептококки.
- Кишечная палочка.
- Протей.
- Синегнойная палочка и т. д.
Достаточно часто причиной гнойного процесса в тканях является ассоциация возбудителей, при которой обнаруживается сразу несколько инфекционных агентов.
Проникновение инфекции в очаг поражения может осуществляться различными путями:
- По сосудам – лимфатическим или кровеносным (соответственно, лимфогенный или гематогенный путь проникновения).
- По естественным протокам – например, по желчевыводящим путям к паренхиме печени.
- Из соседнего органа – очага инфекции (к примеру, одонтогенный путь – формирование гнойного расплавления кости челюсти, причиной которого является воспалительный процесс в тканях зуба или десны).
- Раневой – в результате нарушения защитного барьера кожных покровов при травмах, порезах, ожогах и т. д.
- Постинъекционный – несоблюдение правил асептики при проведении инъекций (чаще всего – внутримышечных).
Иногда при проникновении некоторых жидкостей в мягкие ткани (например, при инъекциях суспензий, концентрированных растворов и т. д.) может формироваться так называемый стерильный или «септический абсцесс. При этом также развивается процесс образования гноя, который обусловлен некрозом тканей при отсутствии инфекционного агента. Истинные асептические абсцессы встречаются крайне редко. Это связано с тем, что достаточно часто инфекция присоединяется вторично, усугубляя течение патологического процесса в таких случаях.
Косвенными причинами формирования гнойных очагов в человеческом организме могут выступать различные заболевания и патологические состояния, снижающие общую резистентность (сопротивляемость) к инфекции. Особенно значимыми в этом является хроническая воспалительная патология любой локализации, авитаминоз, эндокринные заболевания, нарушения периферического кровообращения и т. д.
Симптомы
В своем развитии абсцесс проходит несколько стадий. Вначале появляется очаг инфицирования тканей, куда устремляются «защитники»-лейкоциты, возникает воспалительный процесс. По мере прогрессирования заболевания, формируется и увеличивается гнойная полость – гнойник «созревает». При достижении критической массы гноя происходит его прорыв с частым развитием осложнений.
Практически во всех случаях присутствуют общие симптомы интоксикации, характерные для наличия гнойного образования: повышение температуры тела, озноб, слабость, головная боль. Их появление обусловлено всасыванием в общий кровоток продуктов распада тканей, токсинов инфекционных возбудителей и т. п.
При развитии гнойного процесса обязательно присутствуют местные симптомы:
- Покраснение.
- Повышение температуры (кожа горячая на ощупь).
- Болезненные ощущения в пораженной области.
- Отек или припухлость.
- Нарушение функции.
Особенно наглядно такие проявления наблюдаются при локализации патологического очага в поверхностных тканях.
При надавливании в пораженной области отмечается усиление боли. Гнойное образование на начальных этапах имеет плотную консистенцию. По мере развития патологического процесса очаг увеличивается, его поверхность становится более мягкой. Появляется характерный симптом – флюктуация, который свидетельствует о накоплении жидкого содержимого (гноя) в очаге.
Если гнойник локализуется в глубжележащих слоях кожи или во внутренних органах, на первый план выходят именно общие симптомы. Также могут выявляться проявления, характеризующие нарушение функции пораженного органа (например, кашель при локализации абсцесса в легком, головные боли – в мозговой ткани, желтуха – в печеночной паренхиме и т. д.). Диагностический поиск с применением дополнительных методов обследования (УЗИ, рентгенографии, МРТ и других) позволяют четко определить локализацию патологического процесса.
Исход
«Созревший» гнойник при несвоевременной диагностике может вскрываться самостоятельно. В зависимости от локализации гнойной полости, дальнейшее развитие событий может происходить несколькими путями:
- Излитие гноя наружу (при поверхностном расположении нарыва). Нередко гнойник кожи может осложниться флегмоной, при которой гной распространяется во все стороны от ранее локализованного очага.
- Прорыв в полый орган, сообщающийся с внешней средой – мочевой пузырь, кишечник, бронхи и т. д.
- Опорожнение в закрытую полость, например, брюшную или плевральную. Является самым неблагоприятным вариантом исхода с развитием тяжелых гнойных осложнений и сепсиса.
В случае полного опорожнения, гнойная полость спадается и подвергается рубцеванию. Однако, в большинстве случаев при самостоятельном опорожнении абсцесса в его полости остаются остатки гноя. Это приводит к хроническому течению заболевания с частым формированием свищевых ходов (эпителиальный копчиковый ход).
Лечение
Лечение абсцесса всегда хирургическое. Небольшие гнойные очаги на поверхности кожи могут вскрываться в амбулаторных условиях. В остальных случаях требуется госпитализация в хирургический стационар.
Принципы хирургического вмешательства:
- Вскрытие гнойника в стерильных условиях.
- Полная эвакуация гнойного содержимого с направлением на микробиологическое исследование.
- Промывание полости антисептическими растворами.
- В некоторых случаях производят и удаление (иссечение) стенок гнойной полости или капсулы.
- Обязательное дренирование.
- Применение антибактериальных препаратов (системно и местно) с учетом выявленного инфекционного возбудителя.
При поверхностных поражениях вскрытие гнойника может производиться открытым или закрытым способом. Во втором случае полость нарыва вскрывают через небольшой разрез с последующим кюретажем его стенок.
Если гнойный процесс развивается во внутренних органах, хирургическая тактика в таких случаях обусловлена множеством факторов и выбирается индивидуально. Методики лечения при этом варьируются от пункции образования до полного удаления органа вместе с гнойной опухолью.
