Одним из многочисленных видов спазмов является спазм грушевидной мышцы бедра. Синдром грушевидной мышцы относится к достаточно редким заболеваниям.
Спазм мышц — нередкое явление в нашей жизни. У каждого второго человека хотя бы раз в неделю возникает мышечный спазм. Причин этому много. Например, причиной может быть: стресс, неправильное питание, нерациональная физическая нагрузка, некорректное положение тела, переохлаждение, перегревание, а также дефицит микроэлементов (магния, калия).
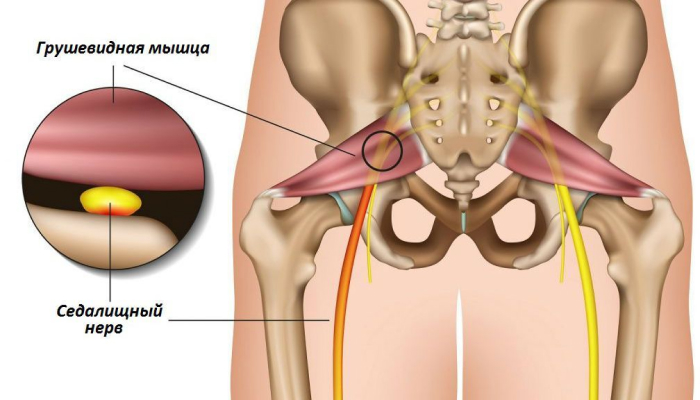
Грушевидная мышца
Грушевидная мышца – это одна из мышц таза. Относится грушевидная мышца к внутренним, то есть к тем, которые нельзя увидеть. Она представляет собой небольшой участок мышечной ткани треугольной формы.
Крепится грушевидная мышца одной стороной к крестцу (своим основанием), другой к вертелу бедренной кости, проходя при этом через седалищное отверстие. Сверху и снизу с двух сторон грушевидную мышцу окружают сосуды и нервы.
Между грушевидной и запирательной мышцами находится один из самых важных нервов нашего организма — это седалищный нерв. Он осуществляет иннервацию почти всей нижней конечности. Функция грушевидной части мышечного каркаса заключается во вращении бедра и всей нижней конечности кнаружи, а также при неподвижной ноге может осуществляться наклон таза в свою сторону.
Синдром грушевидной мышцы
Синдром грушевидной мышцы представляет собой спазм. Грушевидная часть становится плотной, твердой, сдавливает седалищный нерв. Синдром грушевидной мышцы возникает неслучайно: в результате резкого движения, травмы, гематомы, воспаления, растяжения или инородного образования.
Причиной может послужить даже неправильно сделанная внутримышечная инъекция. Также синдром грушевидной мышцы возникает рефлекторно при заболеваниях позвоночника: опухолях, патологии корешков спинного мозга, сужения в позвоночном канале, травмах.
При сдавлении седалищного нерва возникают очень сильные и интенсивные симптомы.
Симптомы
Сдавление нерва очень серьезный процесс, который незаметно протекать не может. Симптомы всегда явные, четкие — их ни с чем не перепутаешь. Основные симптомы спазма мышечной ткани и компрессии седалищного нерва:
- Боль ноющего, жгучего характера, находится в области тазобедренного сустава, усиливается во время ходьбы, при движении бедра вовнутрь. Когда больной ложится, боль немного стихает.
- Сильная боль, сопровождающая нерв на его протяженности. Боль локализуется как в самом тазу, по внутренней его поверхности, так и достаточно широко распространяется на бедро, поскольку седалищный нерв один из самых больших по протяженности. Боль распространяется в ягодичную область, по задней поверхности бедренной зоны и голеностопа, отдает в стопу. Чаще всего процесс локализуется только с одной стороны.
- Ощущения покалывания на пораженной ноге. В основном неприятные ощущения возникают по ходу нерва, то есть также по всей задней поверхности ноги.
- Снижение чувствительности на нижней конечности как к прикосновениям, так и к температуре и к боли.
- Дискомфорт при движении. Чувство болезненности при попытке положить ногу на другую ногу.
- Редко могут быть нарушения мочеиспускания.
- Также врачом могут быть определены несколько симптомов. Симптом Бонне заключается в том, что больного просят расслабить ягодичную мышцу. Затем врач осуществляет пальпацию ягодичной области и находит уплотненную, твердую грушевидную мышцу. Симптом Виленкина: при постукивании в проекции мышцы появляется болезненное ощущение, отдающее по всей задней поверхности ноги. Симптом Гроссмана: при постукивании по выступающим частям обеих подвздошных костей появляется болевое ощущение в глубине ягодиц. Также можно выявить болезненное ощущение при прощупывании мышцы.
- При сдавлении сосудов может нарушаться чувствительность, появляется ощущение хромоты. Больной вынужден останавливаться при ходьбе, при этом окраска кожи над ягодицей и ниже становится бледной.
Лечение
Поскольку происходит при спазме сдавление сосудов и нервов, то лечение должно проводится обязательно как можно скорее, во избежание тяжелых осложнений. Принципом лечения должно быть устранение причины, вызвавшей состояние спазма.
Показан покой, ограничение физической нагрузки. Лечение в основном консервативное, включает в себя использование медицинских препаратов и упражнения для снятия спазма. Также назначают массаж и физиотерапию, комплекс упражнений.
Медикаментозное лечение
Принципом медикаментозного лечения является снятие боли и спазма. Основные препараты:
- Для снятия боли используют препараты нестероидного противовоспалительного ряда. Лечение заключается в блокировке чувства боли и снятии воспаления. Лучше их применять внутримышечно, поскольку доступность препарата при таком способе введения выше и эффект наступает гораздо быстрее. Применяют препараты, содержащие диклофенак (ДиклоФ, Вольтарен, Диклофенак), мелоксикам (Мовалис), кеторолак (Кетанов, Кеторол). Инъекции ставят глубоко внутримышечно через 4–6 часов. Те же препараты можно принимать и в таблетированном виде.
- Также помимо нестероидных противовоспалительных можно применять анальгетики, которые только будут снимать чувство боли. Это препараты, содержащие метамизол натрия (Темпалгин, Баралгин, Брал).
- Спазмолитики. Лечение необходимо для снятия спазма. Применяются как отдельно от НПВП, так и вместе. Известным спазмолитиком является дротаверин. Торговое название Но-Шпа. Лечение дротаверином проводится также или в таблетках, или в виде инъекций.
- Миорелаксанты. Их используют при неэффективности спазмолитиков. Лечение (действие) заключается в расслаблении спазмированной мускулатуры. Вводят их также внутримышечно или применяют вовнутрь. Один из самых известных препаратов — это Мидокалм.
- Также одним из способов лечения является проведение блокады. Для этого используют раствор анестетика (новокаин, лидокаин) для обезболивания и снятия спазма.
Лечение физиотерапевтическими методами производится параллельно с медикаментозными средствами. Используют терапию магнитными токами, акупунктуру, электрофорез и магнито-лазерное лечение.
Упражнения для грушевидной мышцы
Существует упражнения, которые проводятся для лечения синдрома и облегчения состояния. Все упражнения направлены на растяжение. Для занятий нужно подобрать комфортное время и одежду. Проводятся упражнения лежа на животе или сидя в расслабленном состоянии. Во время занятий не долно возникать дискомфорта или боли. Некоторые из упражнений:
- Лежа на животе необходимо соединять и разводить колени. При этом ноги должны быть полусогнуты. Упражнения выполнять медленно, на растяжение.
- Необходимо несколько раз вдень на небольшое время сидеть, сложив нога на ногу. Выполняя упражнения, периодически ногу менять.
- Необходимо сесть на кровать и соединить колени друг с другом. Потихоньку встать с кровати, стараясь не разъединять колени. Выпрямиться и только потом разъединить колени друг от друга.
- Сесть на стул и положить ногу на ногу. Наклониться к ноге, лежащей сверху, повторить от пяти до десяти раз. Поменять ногу.
- В положении на четвереньках поочередно вытягивать назад выпрямленную ногу. Должно чувствоваться растяжение всех мышц таза.
- Лечь на спину. Поднять выпрямленную ногу вверх и завести за противоположный бок, стараясь достать пола.
Ягодичная мышца
Ягодичных мышц в нашем организме три пары. Различают большие, средние и малые ягодичные. Большая ягодичная часть наиболее крупная, состоит из трех частей. Она поворачивает ногу кнаружи, придает телу прямое положение. Средняя ягодичная расположена глубже. Ее функция в отведении ноги. Ну и малая находится еще глубже, ее функции повторяют предыдущие.
Растяжение ягодичной мышцы
Это редкое явление, но оно случается. Возникает при резких движениях, неудобном положении, ударах в ягодичную область. Характеризуется появлением боли в области ягодицы, ноющего характера. Появляется болезненность при надавливании, ощупывании. Возможно развитие гематомы. Сдавления сосудов и нервов не происходит.
Но при растяжении возможно развитие синдрома грушевидной мышцы. Лечение производится также обезболивающими препаратами (чаще в таблетках либо в виде мазей), спазмолитиками. Проводятся блокады, массаж и физиотерапия.
Таким образом, синдром грушевидной мышцы является редким, но значимым заболеванием. Важно при выявлении симптомов обратиться к врачу и проводить комплексное лечение заболевания во избежание рецидива.